代謝内科は、体内でのエネルギー生産や栄養素の利用、廃棄物の排出など、代謝に関連する疾患を診断・治療する専門分野です。代謝内科では、糖尿病、脂質異常症、肥満症、骨粗鬆症、痛風などの代謝異常に伴う疾患を取り扱います。
糖尿病では、血糖値のコントロールや合併症の予防を目指し、食事療法、運動療法、薬物療法を組み合わせた総合的な治療を行います。
脂質異常症では、コレステロールや中性脂肪のバランスを整えるための治療や生活習慣の指導が行われます。
肥満症に対しては、体重管理を中心に、食事や運動、場合によっては薬物療法を用いて治療します。
骨粗鬆症では、骨密度の測定や骨代謝マーカーの検査を行い、カルシウムやビタミンDの補充、骨密度を増加させる薬物療法が提供されます。
痛風は、尿酸値の管理と発作の予防が主な治療目標であり、生活習慣の改善と薬物療法が組み合わせられます。
代謝内科は、患者の生活の質を向上させ、健康な日常生活を維持するために、専門的な診断と治療を提供します。定期的な検査とフォローアップを通じて、代謝異常の早期発見と適切な管理を目指し、長期的な健康維持に貢献します。
近代的で高度な医療を持つ代謝内科の治療内容

近代的で高度な医療を提供する代謝内科では、最新の技術と知識を活用した多岐にわたる治療が行われています。以下に、主な治療内容を紹介します。
糖尿病の先進的治療
糖尿病治療では、持続血糖モニタリング(CGM)やインスリンポンプ療法などの先進的なデバイスを使用し、血糖値のリアルタイム管理を行います。また、GLP-1受容体作動薬やSGLT2阻害薬といった新しい薬剤も積極的に使用され、患者ごとに最適な治療を提供します。
高脂血症の治療
PCSK9阻害薬や新しいスタチン系薬剤などの最新の薬物療法が、高脂血症の治療に使用されます。また、遺伝子検査を通じて個別化された治療計画を策定し、より効果的な治療を実現します。
肥満症の先端治療
肥満症に対しては、内視鏡的胃バルーン留置や外科的肥満治療(バリャトリック手術)などの先進的な治療が提供されます。さらに、行動療法や薬物療法を組み合わせた総合的なアプローチが取られ、長期的な体重管理を目指します。
骨粗鬆症の高度治療
骨粗鬆症では、デノスマブやテリパラチドといった新しい骨密度増加薬が使用されます。さらに、骨密度測定装置や骨代謝マーカー検査を活用して、個別化された治療計画が策定されます。
痛風と尿酸代謝異常の治療
痛風の治療には、フェブキソスタットやベンズブロマロンといった最新の尿酸低下薬が使用されます。また、尿酸生成を抑える治療や腎機能を保護する治療も行われます。
内分泌代謝疾患の先端治療
甲状腺機能異常や副腎疾患に対しては、ホルモン療法や放射性ヨウ素療法、最新の画像診断技術を用いた精密な診断と治療が行われます。また、遺伝子検査や分子標的薬を用いた個別化医療も提供されます。
先進的な診断技術の活用
代謝内科では、最新の診断技術が活用されます。遺伝子検査、分子診断、最新の画像診断技術(MRI、CT、DEXAスキャン)を用いて、疾患の早期発見と正確な診断が行われます。
これらの先進的な治療と診断技術を組み合わせることで、代謝内科は患者の健康を総合的にサポートし、質の高い医療を提供します。患者ごとのニーズに応じた個別化治療が行われ、長期的な健康維持と生活の質の向上が目指されます。
糖尿病治療に使用される薬の種類
糖尿病治療に使用される薬は、主に以下のように分類されます。それぞれの薬には異なる作用機序があり、患者の状態に応じて組み合わせて使用されることが多いです。
インスリン
インスリンは、膵臓のランゲルハンス島のβ細胞で生成されるホルモンで、血糖値を調節するために重要な役割を担っています。インスリンは、血液中のグルコースを筋肉や脂肪細胞に取り込ませ、エネルギーとして利用させることで血糖値を下げる働きをします。さらに、肝臓でのグリコーゲン合成を促進し、糖新生を抑制することで血糖値の上昇を防ぎます。
インスリン製剤は作用の発現時間と持続時間によって分類されます。超速効型インスリンは食事直前に使用し、速効型は食事の30分前に投与されます。中間型インスリンは1日1〜2回の投与が一般的で、長時間型インスリンは24時間以上効果が持続し、1日1回の投与が基本です。
インスリン療法は主に1型糖尿病患者や、2型糖尿病の進行したケースで他の治療が効果を示さない場合に使用されます。多回注射療法(Basal-Bolus療法)や持続皮下インスリン注入療法(CSII)が一般的な治療法です。多回注射療法では、食事の前に超速効型インスリンを、基礎代謝のために長時間型インスリンを1日1回または2回投与します。持続皮下インスリン注入療法ではインスリンポンプを使用し、24時間持続的にインスリンを注入します。
インスリン療法には低血糖、体重増加、インスリンアレルギーなどの副作用が伴うことがありますが、適切な投与量の調整や頻繁な血糖モニタリングにより管理可能です。インスリンは糖尿病治療の中で最も効果的なツールの一つであり、正しい使用と管理が重要です。
スルホニル尿素薬(SU薬)
スルホニル尿素薬(SU薬)は、糖尿病の治療に用いられる経口血糖降下薬の一種です。主に2型糖尿病患者に対して使用され、膵臓のβ細胞に作用してインスリンの分泌を促進することで血糖値を下げる効果があります。SU薬は、1960年代に開発され、今日でも多くの患者に使用されています。
SU薬の代表的な薬剤には、グリベンクラミド(商品名:オイグルコン、ダオニール)、グリクラジド(商品名:グリミクロン)、グリメピリド(商品名:アマリール)などがあります。これらの薬剤は、食事に伴う血糖値の上昇を抑えるために、通常1日1〜2回、食事前に服用されます。
SU薬の作用機序は、膵臓のβ細胞膜に存在するスルホニル尿素受容体に結合することです。これにより、細胞内のカルシウム濃度が上昇し、インスリンの分泌が促進されます。インスリンの分泌が増えることで、血液中のグルコースが筋肉や脂肪細胞に取り込まれ、血糖値が低下します。
SU薬の主な副作用として、低血糖があります。これは、インスリンの過剰分泌によって血糖値が正常範囲を下回る状態です。低血糖は、めまいや発汗、動悸、意識障害などの症状を引き起こす可能性があるため、注意が必要です。また、体重増加や胃腸障害も副作用として報告されています。
SU薬は、比較的効果が高く、長期間の使用が可能ですが、効果が薄れてくることもあります。そのため、他の糖尿病治療薬と組み合わせて使用されることも多いです。適切な食事療法や運動療法と併用することで、より良い血糖コントロールが期待できます。
ビグアナイド薬
ビグアナイド薬は、2型糖尿病の治療に広く使用されている経口血糖降下薬で、その中でもメトホルミンが最も一般的で効果的な薬剤です。ビグアナイド薬は、主に肝臓での糖新生を抑制し、インスリン感受性を改善することにより、血糖値を低下させます。
主な作用機序
- 肝臓での糖新生抑制:ビグアナイド薬は、肝臓でのグルコース産生を抑制し、空腹時血糖値を低下させます。
- 筋肉と脂肪組織でのインスリン感受性の向上:インスリンの作用を強化することで、末梢組織におけるグルコースの取り込みを促進し、血糖値を下げます。
- 糖の吸収抑制:腸管からのグルコース吸収を軽度に抑制する効果もあります。
ビグアナイド薬は、血糖値を効果的にコントロールするだけでなく、体重減少や体重維持に寄与し、心血管疾患のリスクを低減する効果もあります。これらの特性により、メトホルミンは初期治療薬として多くのガイドラインで推奨されています。
主な副作用
- 胃腸障害:吐き気、下痢、腹痛などの消化器系の副作用がよく見られますが、これらは通常、服用開始後に徐々に改善します。
- 乳酸アシドーシス:まれに重篤な乳酸アシドーシスを引き起こすことがありますが、これは特に腎機能障害や肝機能障害を有する患者においてリスクが高まります。
ビグアナイド薬は、単独での使用だけでなく、他の糖尿病治療薬との併用療法としても広く用いられています。これにより、患者ごとの個別の治療ニーズに応じた柔軟な治療が可能です。
DPP-4阻害薬
DPP-4阻害薬は、インクレチンというホルモンの分解を抑えることで、インスリンの分泌を促進し、グルカゴンの分泌を抑制します。代表的な薬にはシタグリプチン、ビルダグリプチンがあります。
GLP-1受容体作動薬
GLP-1受容体作動薬は、2型糖尿病の治療に使用される注射型の血糖降下薬で、インクレチンホルモンの一種であるグルカゴン様ペプチド-1(GLP-1)に類似した作用を持つ薬剤です。GLP-1は、食事摂取後に小腸から分泌され、インスリンの分泌を促進し、血糖値を調節する役割を担っています。GLP-1受容体作動薬は、GLP-1の作用を模倣することで血糖値を低下させます。
GLP-1受容体作動薬には、エキセナチド(商品名:ビクトーザ、バイエッタ)、リラグルチド(商品名:トルリシティ)、デュラグルチド(商品名:オゼンピック)などがあります。これらの薬剤は、皮下に注射して使用され、週1回または1日1回の投与が一般的です。
GLP-1受容体作動薬の主な作用機序は、以下の通りです:
- インスリン分泌の促進:食事摂取後に血糖値が上昇すると、膵臓のβ細胞からのインスリン分泌を増加させます。
- グルカゴン分泌の抑制:血糖値が高いときに、膵臓のα細胞からのグルカゴン分泌を抑制し、肝臓での糖新生を抑えます。
- 胃排出の遅延:胃から小腸への食物の移動を遅らせることで、食後の血糖上昇を緩やかにします。
- 食欲抑制:中枢神経系に作用し、食欲を抑制する効果があります。
これにより、GLP-1受容体作動薬は血糖値のコントロールを改善するとともに、体重減少にも寄与します。副作用としては、主に胃腸障害(吐き気、嘔吐、下痢)が報告されていますが、これらの症状は通常、治療の初期段階で見られ、次第に軽減することが多いです。
GLP-1受容体作動薬は、単独で使用されることもありますが、メトホルミンやインスリンなどの他の糖尿病治療薬と併用されることも一般的です。心血管保護作用が示唆されているため、心血管疾患を有する2型糖尿病患者に対しても使用が推奨されることがあります。
ビクトーザ
ビクトーザ(Victoza)は、2型糖尿病の治療に使用されるGLP-1受容体作動薬です。有効成分はリラグルチドで、インスリン分泌を促進し、血糖値を効果的に下げる働きがあります。また、食欲抑制と体重減少効果も期待できます。ビクトーザは1日1回の注射で投与され、血糖コントロールを長時間持続させることができます。主な副作用には、吐き気、下痢、便秘などの胃腸症状が含まれますが、通常は治療の進行に伴って軽減します。
オゼンピック
オゼンピック(Ozempic)は、2型糖尿病の治療に使用されるGLP-1受容体作動薬です。有効成分はセマグルチドで、インスリン分泌を促進し、血糖値を効果的に下げる働きがあります。また、食欲抑制と体重減少効果も期待できます。オゼンピックは週に一度の注射で投与され、長時間作用型の特性があります。主な副作用には、吐き気や下痢、便秘などの胃腸症状が含まれますが、これらは通常、治療の進行に伴って軽減します。
リベルサス
リベルサス(Rybelsus)は、2型糖尿病の治療に使用される経口GLP-1受容体作動薬です。有効成分はセマグルチドで、インスリン分泌を促進し、血糖値を効果的に下げる働きがあります。また、食欲抑制と体重減少効果も期待できます。リベルサスは経口薬としては初のGLP-1受容体作動薬であり、注射が不要なため、患者の服用の利便性が向上します。主な副作用には、吐き気や下痢などの胃腸症状が含まれます。
ウゴービ
ウゴービ(Wegovy)は、2型糖尿病の治療や肥満管理に使用されるGLP-1受容体作動薬です。その有効成分であるセマグルチドは、食欲を抑え、満腹感を増強することで体重減少を促します。ウゴービは週に一度の注射で投与され、血糖値のコントロールと体重減少の両方を目的としています。臨床試験では、食事や運動療法と併用することで、著しい体重減少効果が確認されています。主な副作用には、吐き気や胃腸の不調が含まれます。
SGLT2阻害薬
SGLT2阻害薬は、腎臓での糖の再吸収を抑制し、尿中に糖を排出させることで血糖値を下げる薬です。代表的な薬にはダパグリフロジン、カナグリフロジンがあります。
チアゾリジン薬
チアゾリジン薬(チアゾリジンジオン誘導体、略してTZD)は、2型糖尿病の治療に使用される経口血糖降下薬の一つです。この薬剤は、インスリン感受性を改善することで血糖値を下げる作用を持ち、主にピオグリタゾンとロシグリタゾンが臨床で用いられています。
作用機序
チアゾリジン薬は、核内受容体であるペルオキシソーム増殖因子活性化受容体ガンマ(PPARγ)に結合し、インスリン抵抗性を改善します。これにより、以下のような効果が得られます。
- 脂肪細胞の機能改善:脂肪細胞内の脂肪酸代謝を促進し、脂肪細胞のサイズを小さくし、脂肪分布を改善します。
- 筋肉と肝臓のインスリン感受性向上:筋肉や肝臓におけるインスリン感受性を改善し、グルコースの取り込みを増加させ、肝臓での糖新生を抑制します。
主な効果
チアゾリジン薬は、食後および空腹時の血糖値を効果的に低下させます。また、インスリン感受性を改善することで、インスリン分泌の負担を軽減し、長期的にはβ細胞の機能保護にも寄与する可能性があります。
副作用
- 体重増加:脂肪細胞の増加による体重増加が報告されています。
- 浮腫:水分貯留による浮腫が見られることがあります。
- 心不全のリスク:心不全のリスクが増加する可能性があるため、心不全の既往がある患者には慎重に使用する必要があります。
- 骨折リスク:長期間の使用により、特に女性で骨折リスクが増加することが報告されています。
使用上の注意
チアゾリジン薬は、心不全の既往歴がある患者には禁忌とされています。また、肝機能障害を有する患者にも慎重に使用する必要があります。治療開始前および治療中には定期的な肝機能検査が推奨されます。
総合評価
チアゾリジン薬は、インスリン感受性を改善し、血糖コントロールを向上させる有効な薬剤です。しかし、副作用リスクを考慮し、適切な患者選択と定期的なモニタリングが必要です。他の糖尿病治療薬と併用することで、個別の患者ニーズに応じた最適な治療を実現できます。
α-グルコシダーゼ阻害薬
α-グルコシダーゼ阻害薬は、小腸での炭水化物の分解と吸収を遅らせることで、食後の血糖値の上昇を抑えます。代表的な薬にはアカルボース、ボグリボースがあります。
メガリチニド薬
メガリチニド薬は、食事に伴う血糖値の上昇に応じてインスリン分泌を刺激する薬です。代表的な薬にはナテグリニド、レパグリニドがあります。
これらの薬は、それぞれ異なる作用機序を持ち、患者の状態や合併症、生活習慣などに応じて選択されます。医師は患者ごとに最適な治療計画を立て、必要に応じて薬を組み合わせて使用します。
代謝内科で治療できる病気について
代謝内科は、代謝や内分泌系の異常に関連する幅広い疾患を診断・治療する専門分野です。以下に、代謝内科で治療される主な病気を紹介します。
- 糖尿病
- 糖尿病は、インスリンの分泌不足や作用不全により血糖値が高くなる疾患です。1型糖尿病、2型糖尿病、妊娠糖尿病などが含まれます。治療には血糖管理、食事療法、運動療法、薬物療法(経口薬やインスリン注射)が含まれます。
- 高脂血症
- 高脂血症は、血液中のコレステロールや中性脂肪のレベルが異常に高くなる疾患です。これには、家族性高コレステロール血症などの遺伝的要因によるものも含まれます。治療には、生活習慣の改善、食事療法、スタチンなどの脂質低下薬が使用されます。
- 肥満症
- 肥満症は、体脂肪の過剰蓄積による健康リスクを伴う状態です。治療には、食事療法、運動療法、行動療法、薬物療法、および場合によっては外科的治療(バリャトリック手術)が含まれます。
- 骨粗鬆症
- 骨粗鬆症は、骨密度が低下し骨折のリスクが高まる疾患です。治療には、カルシウムやビタミンDの補充、骨密度を増加させる薬物(ビスフォスフォネート、デノスマブ、テリパラチドなど)が使用されます。
- 痛風および高尿酸血症
- 痛風は、尿酸が結晶化して関節に沈着することで炎症を引き起こす疾患です。高尿酸血症は、血中の尿酸濃度が高い状態です。治療には、生活習慣の改善、尿酸低下薬(アロプリノール、フェブキソスタットなど)が含まれます。
- 甲状腺疾患
- 甲状腺機能亢進症(バセドウ病)、甲状腺機能低下症(橋本病)、甲状腺結節などの甲状腺疾患が含まれます。治療には、抗甲状腺薬、ホルモン補充療法、放射性ヨウ素治療、手術が含まれます。
- 副甲状腺疾患
- 副甲状腺機能亢進症や副甲状腺機能低下症などが含まれます。治療には、手術、ホルモン補充療法、カルシウムやビタミンDの補充が使用されます。
- 副腎疾患
- クッシング症候群、アジソン病、副腎腫瘍などが含まれます。治療には、ホルモン療法、手術、放射線療法が含まれます。
- 脂肪肝および肝機能障害
- 非アルコール性脂肪性肝疾患(NAFLD)や非アルコール性脂肪肝炎(NASH)が含まれます。治療には、生活習慣の改善、薬物療法が使用されます。
代謝内科では、これらの疾患に対して専門的な診断と治療を提供し、患者の健康維持と生活の質の向上を目指しています。定期的なフォローアップと個別化された治療計画により、長期的な健康管理が行われます。
代謝内科で使われる医療機器について
代謝内科では、様々な疾患の診断や治療、管理に高度な医療機器が使用されます。以下に、代謝内科でよく使われる主要な医療機器を紹介します。
持続血糖モニタリング(CGM)デバイス
持続血糖モニタリングデバイスは、皮下にセンサーを挿入して血糖値を連続的に測定する装置です。リアルタイムで血糖値の変動を把握し、糖尿病患者の血糖管理をサポートします。

インスリンポンプ
インスリンポンプは、皮下にインスリンを持続的に注入する小型の装置です。血糖値の管理を自動化し、特に1型糖尿病患者にとって有効です。

デキサスキャン(DEXAスキャン)
デキサスキャンは、骨密度を測定するためのX線装置です。骨粗鬆症の診断や治療効果の評価に使用されます。
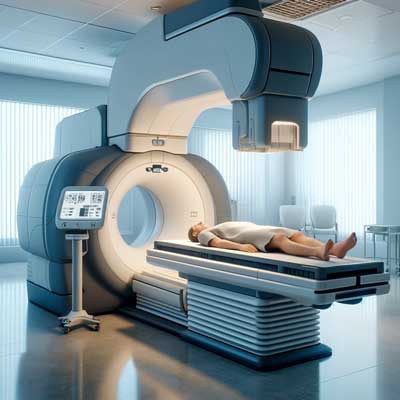
血液検査装置
血糖値、コレステロール、トリグリセリド、尿酸、ホルモンレベルなどを測定するための自動分析装置が使用されます。迅速で正確な診断が可能になります。
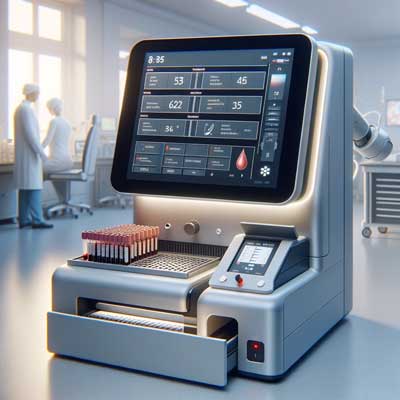
超音波検査装置(エコー)
超音波検査装置は、肝臓や甲状腺、副腎などの内分泌器官の構造を画像化するために使用されます。脂肪肝や結節、腫瘍の評価に役立ちます。
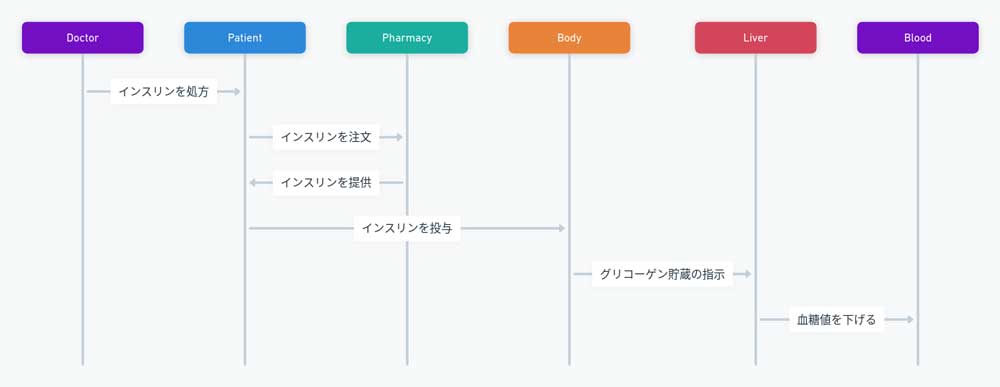
MRIおよびCTスキャナー
MRI(磁気共鳴画像)やCT(コンピュータ断層撮影)スキャナーは、体内の詳細な画像を提供し、腫瘍や器官の異常を検出するために使用されます。副腎や甲状腺の疾患評価に特に有用です。

呼吸ガス分析装置
呼吸ガス分析装置は、基礎代謝率を測定するために使用されます。肥満症や代謝異常の診断と管理に役立ちます。
ホルター心電計
ホルター心電計は、24時間以上の心電図を記録し、心血管系の合併症や自律神経障害の評価に使用されます。

骨代謝マーカー測定装置
血液や尿中の骨代謝マーカーを測定する装置です。骨代謝の状態を把握し、骨粗鬆症の治療効果を評価します。
尿糖・ケトン体測定装置
尿中の糖やケトン体を測定する簡易検査装置で、糖尿病患者の自己管理に役立ちます。

遺伝子解析装置
遺伝子解析装置は、遺伝的要因による代謝疾患の診断に使用されます。家族性高コレステロール血症やその他の遺伝性疾患の評価に重要です。
これらの医療機器は、代謝内科の診断・治療を高精度かつ効果的に行うために不可欠であり、患者の健康管理に大いに役立っています。

